Случай паранеопластической артропатии
Резюме. Резюме. В статье представлены собственные наблюдения случая паранеопластического синдрома (ПНС) на фоне остеоартроза больших суставов нижних конечностей, метаболического синдрома и выраженных атеросклеротических изменений суставов и сведения литературы. Верифицированный ранее остеоартроз суставов нижних конечностей у 50-летнего мужчины явился дифференциально-диагностической «ловушкой» для врачей районной больницы, которые не сразу обратили вимание на этап необычного прогрессирующего течения остеоартроза, низкую эффективность нестероидных противовоспалительных препаратов. Маскированию проявлений ПНС способствовали конкурентные по клинической выраженности явления вторичной шейно-грудной радикулопатии и ассоциированной формы мигрени, обусловленные распространенным остеохондрозом позвоночника и атеросклеротических изменений сосудов шеи, а также полиморбидный фон за счет метаболического синдрома. Рассматриваемый случай демонстрирует трудности диагностики, дифференциальной диагностики, преимущества и противоречивость современных инструментальных и лабораторно-биохимических методов, онкомаркеров крови даже на поздних стадиях ПНС.
Паранеопластичний синдром (ПНС) — клініко-лабораторна сукупність ознак, які виникають у хворих при злоякісних пухлинах та зумовлені неспецифічною реакцією з боку різних органів і систем або ектопічною продукцією пухлиною біологічно активних речовин [2–4, 6].
Термін ПНС (грец. pаra «біля» + neos «новий» + plasma «дещо утворене») введений у медичну практику у 515 грн. — об’єднує неонкологічні прояви, зумовлені опосередкованим впливом пухлинного процесу на метаболізм, імунітет і функціональну активність регуляторних систем. Інформація про зазначений синдром є вагомою для лікарів різних спеціальностей, оскільки проявляється неспецифічними ознаками, які часто помилково трактуються як самостійні захворювання, що нерідко призводить до пізньої діагностики пухлинного процесу та призначення неадекватного лікування. Розвиток клініки ПНС може як передувати появі онкологічного процесу, так і виникати уже на тлі діагностованого онкологічного захворювання [2, 3, 6], не залежить від маси пухлини та може регресувати після радикального лікування онкопатології [2, 4].
ПНС відзначається у 10–15% хворих зі злоякісними пухлинами, є результатом дистанційного впливу пухлини на інші органи і тканини, що не пов’язаний із прямою інвазією чи компресією пухлиною, або метастазами [2]. Найчастіше він виникає при низькодиференційованих злоякісних новоутвореннях епітеліального та імунного походження.
Особливостями ураження опорно-рухового апарату при ПНС є гострий початок, асиметричність ураження суглобів рук та ніг, невираженість запальної реакції суглобів, неспецифічність клініко-лабораторних проявів, відсутність деформації та суттєвих патологічних змін на рентгенограмах кісток і суглобів, рефрактерність до протизапальної терапії, невідповідність між тяжкістю стану хворого та відносною невираженістю суглобового синдрому, виникнення у пацієнтів віком >50 років [1, 2, 4, 5].
Наводимо приклад нашого клінічного спостереження ПНС, діагностика якого була суттєво утруднена наявністю вікового ревматологічного захворювання, метаболічного синдрому та виражених атеросклеротичних змін судин шиї.
Хворий С., 54 років (історія хвороби № 850/71), службовець одного з райцентрів Буковини, госпіталізований у ревматологічне відділення Чернівецької обласної клінічної лікарні зі скаргами на виражений біль у суглобах (колінних, кульшових, променезап’ясткових), лівій половині шиї, асиметричний головний біль, який виникав під час незначних рухів у шийному відділі, міалгії, швидку втому, загальну слабкість, схуднення на 27 кг впродовж останніх 4 міс. Загострення суглобової патології настало після перенесеного «грипу», упродовж зазначеного часу піддавалося лікуванню нестероїдними протизапальними препаратами гірше, ніж у попередні роки; згодом з’явився різкий біль у колінних та променезап’ясткових суглобах. Лікувався спочатку амбулаторно, потім стаціонарно в Центральній районній лікарні (мелоксикам, комбінований препарат метамізолу натрію, диазепам, тивортін, триметилгідразінін пропіонат, дротаверин, комплексний препарат вітамінів групи В). У зв’язку з низькою ефективністю лікування, прогресуванням суглобового больового синдрому та посиленням вищезазначеної симптоматики направлений у ревматологічне відділення Чернівецької обласної клінічної лікарні для уточнення діагнозу та з підозрою на системне захворювання сполучної тканини. Анамнестично ожиріння у хворого спостерігалося впродовж останніх 17 років.
Об’єктивний статус: загальний стан хворого середньої тяжкості. Шкіра блідого кольору, чиста, тургор дещо знижений, маса тіла —113 кг, зріст — 177 см. Відзначається «яблуковидне» ожиріння ІІ–ІІІ ст. (окружність талії — 118 см), індекс маси тіла — 36. Температура тіла — 36,5 ˚С. Встановлено значне обмеження рухової активності в ліжку у зв’язку з різким посиленням болю. Колінні суглоби: правильної форми, без деформацій, шкіра над ними не змінена, 4 см вище правого колінного суглоба пальпується помірне ущільнення м’яких тканин, пальпація періартикулярних тканин у цій ділянці різко болюча, помірне балотування правого надколінника. Об’єм активних та пасивних рухів значно обмежений внаслідок болючості суглобів.
Пульс 86 уд./хв, задовільних властивостей. Межі серця відповідають конституційно-віковій нормі. Ритм серцевої діяльності правильний, тони серця ритмічні, ослаблені. АТ 150/90 мм рт. ст. У легенях дихання везикулярне, дещо ослаблене в базальних відділах. Язик обкладений білим нашаруванням, вологий. Живіт м’який, помірно чутливий в епігастральній ділянці, в точці проекції жовчного міхура. Печінка, селезінка не збільшені. Симптом Пастернацького слабопозитивний з обох боків. Клінічно звернуто увагу на загальноінтоксикаційний синдром (виражена прогресуюча слабкість, втома, зниження апетиту, схуднення на 27 кг впродовж останніх 4 міс) та ураження суглобів у вигляді поліостеоартрозу нижніх кінцівок без деформацій та поліартралгії променезап’ясткових суглобів.
Впродовж тижня здійснено такі обстеження: загальний аналіз крові: еритроцити — 4,1·10/л, гемоглобін — 123 г/л, к.п. — 0,9, тромбоцити — 200·10/л, лейкоцити — 11,3·10/л, еозинофіли — 0%, паличко-ядерні —11%, сегментоядерні — 74%, лімфоцити — 8%, моноцити — 7%, ШОЕ — 58 мм/год; біохімічний аналіз крові: загальний білок — 65,0 г/л, альбумін — 35г/л, загальний холестерин — 3,0 ммоль/л, глюкоза крові — 8,8 ммоль/л, сечовина — 6,6 ммоль/л, креатинін — 149,0 мкмоль/л, тимолова проба — 0,7од., сечова кислота — 460 мкмоль/л, АлАТ — 0,45 ОД/л, АсАТ —0,26 ОД/л; загальний аналіз сечі — без суттєвих відхилень; білок Бенс — Джонса не виявлено.
Рентгенографічне обстеження ОГК: легеневий малюнок помірно збагачений за рахунок судинного компонента. Корені структурні, синуси вільні. Серце розширене в поперечнику, аорта подовжена, розширена, ущільнена.
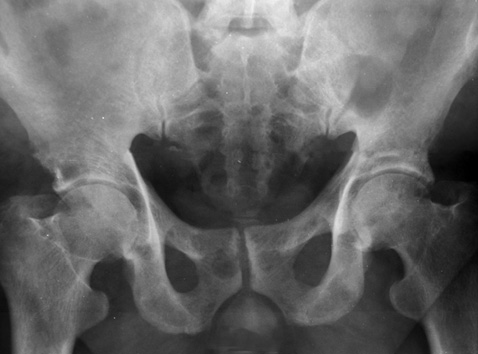
Рентгенографія ілеосакральних з’єднань, кульшових суглобів: ілеосакральні з’єднання чітко простежуються з обох боків. Кульшові суглоби — кульшові щілини нерівномірно звужені, наявні крайові остеофіти. У лонних кістках, сідничних та в головці стегнової кістки визначаються ділянки просвітлення без чітких контурів. Висновок: остеоартроз кульшових суглобів, Мts тазових кісток (рис. 1).
Рентгенографія шийного відділу хребта: виражені явища остеохондрозу, особливо СІІІ–СIV.
Рентгенографічне обстеження поперекового відділу хребта: випрямлений фізіологічний лордоз, лівобічний сколіоз І ст. Зменшені міжхребцеві отвори LIV–LV,LV–SI.
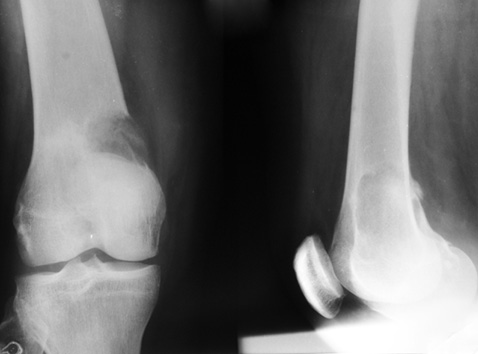
Рентгенографія колінних суглобів: остеосаркома нижньої треті правої стегнової кістки (рис. 2).
Аналіз пунктату мозку (мієлограма): Висновок: патологічних змін мієлограми не виявлено.
Імунобіохімічні дослідження крові: онкомаркер підшлункової залози, жовчного міхура 5 од/мл (N до 34,0), простатспецифічний антиген загальний (ПСА) 4,06 нг/мл (N 50–60 років — до 3,1).
Радіофармакологічна діагностика скелета (Tc): підвищене накопичення радіофармпрепарату в кістках хребта, правому колінному суглобі (рис. 3).

Кольорове дуплексне сканування екстракраніального відділу брахіальних судин: Висновок: Допплерографічні ознаки вираженого атеросклерозу, гіпертонусу, вертеброгенної залежності судин шиї. Кровотік по очних артеріях фізіологічного напрямку.
УЗД органів черевної порожнини та малого таза: УЗ-ознаки дифузних змін печінки характерні для жирової інфільтрації; хронічний некаменевий холецистит. Права та ліва нирки звичайних розмірів, форми. Чашково-мискові комплекси ущільнені. Візуалізуються гіперехогенні ехоструктури розміром 2–3 мм. Проекції надниркових залоз без особливостей. Сечовий міхур — стінки рівні, гладкі. Передміхурова залоза 43х42 см, неоднорідна. Залишкова сеча — 30 мл.
Консультації спеціалістів
- Невропатолог — Розповсюджений остеохондроз хребта. Вторинна шийно-грудна радикулопатія, загострення. Мігрень, асоційована форма, рецидивуючий перебіг.
- Офтальмолог — Ангіопатія сітківки за гіпертонічним типом.
- Ендокринолог — Цукровий діабет, ІІ тип,
can lexapro cause high blood pressure pharmacy chains canada does medicare cover viagra or cialis http://canadianpharmacy2treated.com/ cialis advil where is viagra found buy viagra
середньої тяжкості (вперше виявлений).
- Оториноларинголог — Патології не виявлено.
- Уролог — Гіперплазія передміхурової залози І ст.
- Гематолог — Даних щодо мієломної хвороби немає.
З приводу описаного випадку було організовано консиліум у складі ревматологів, онкологів, уролога, гематолога. Висновок: враховуючи скарги хворого, анамнез захворювання, перебіг захворювання, дані рентгенологічного дослідження у пацієнта більше даних щодо пухлинного процесу.
Лікування: комбінований препарат метамізолу натрію, кеторолак, парекоксиб, дифенгідрамін, комбінований препарат диклофенаку та парацетамолу, лорноксикам, метформін, карведилол, комплексний препарат вітамінів групи В, тольперизон.
За період перебування хворого в ревматологічному відділенні впродовж 8 днів позитивної клінічної динаміки не відзначено. У зв’язку з підозрою на онкопатологію, для уточнення її локалізації хворий за згодою онкологів був переведений у Чернівецький обласний онкодиспансер. На момент переводу у пацієнта переважала клініка порушення шийно-мозкового кровотоку по артеріях і венозних судинах з явищами мігрені, асоційованої форми, з вираженими ознаками вертеброгенної залежності та мігруючий біль переважно у великих суглобах. Враховуючи високий поліморбідний фон з явищами взаємообтяжуючого перебігу, в основі якого лежать поліорганні судинні порушення, метаболічний синдром та набуті раніше дегенеративно-дистрофічні зміни опорно-рухового апарату (остеоартроз, остеохондроз хребта) рекомендовано продовжити дообстеження та лікування хворого в Чернівецькому обласному онкологічному диспансері. Клінічний діагноз при переводі: основний: Остеосаркома? Паранеопластична артропатія. Супутній: Метаболічний синдром (артеріальна гіпертензія ІІ ст., цукровий діабет, ІІ тип, середньої тяжкості, стеатогепатоз, ожиріння ІІ–ІІІ ст.), дисциркуляторна енцефалопатія; поліостеоартроз великих суглобів нижніх кінцівок; розповсюджений остеохондроз хребта; вторинна шийно-грудна радикулопатія; хронічний некаменевий холецистит, період нестійкої ремісії; хронічний панкреатит, ремісія.
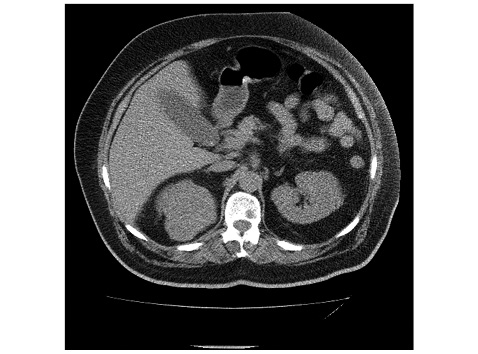
В онкодиспансері при проведенні комп’ютерної томографії органів черевної порожнини та малого таза на серії сканів товщиною зрізу 7 мм за програмою спірального сканування в аксіальній площині визначається на верхньому полюсі правої нирки неоднорідне об’ємне утворення з чітким рівним зовнішнім контуром без чіткого відмежування від паренхіми нирки розмірами 6х5,4х5,0 см щільністю +21 +39 од. нн (рис. 4) ліва нирка, надниркова залоза не змінені. На серії сканів кісток таза, поперекового відділу хребта визначається деструкція кісткової тканини тіла LІІІ поперекового хребця, яка привела до звуження спинномозкового отвору та здавлення спинного мозку. Визначається ділянка деструкції лівої клубової кістки у проекції клубово-крижового з’єднання до 5 см та множинні ділянки деструкції розмірами від 1,0 см до 2,5 см у сідничних, лобкових кістках, у головці лівої стегнової кістки. Висновок: Об’ємне утворення правої нирки, Mts у поперековий відділ хребта, кістки таза, стегнову кістку.
Ця ситуація унеможливлювала оперативне втручання, тому проведено консервативну терапію (поліхіміотерапію), після якої настало тимчасове покращання. Хворий виписаний для подальшого симптоматичного лікування за місцем проживання під наглядом онколога. Однак через 2 міс знову настало різке погіршення і пацієнт помер дома від метастазування та ракової інтоксикації.
Наведений випадок свідчить, що паранеопластична артропатія — синдром, що відносно рідко відзначається, та є досить тяжким для діагностування не лише в первинній та вторинній ланках медичної допомоги, особливо у осіб старшого віку на тлі раніше набутих уражень опорно-рухового апарату та інших супутніх захворювань, як у нашому випадку — поліостеоартроз суглобів нижніх кінцівок; ураження суглобів хребта, метаболічного синдрому та виражених атеросклеротичних змін судинної системи. На розглянутому прикладі демонструються як переваги, так і недоліки різних методів рентгено-, радіодіагностики, УЗД, дослідження онкомаркерів крові, суб’єктивізм деяких методів діагностики, труднощі диференційної діагностики навіть на пізніх стадіях процесу в третинній ланці медичної допомоги.
Представлений клінічний випадок є також демонстративним у тому аспекті, що метаболічний синдром є «сприятливим» ложем для розвитку десяти нозологій: есенціальної гіпертензії, ожиріння, ішемічної хвороби серця, жирової хвороби печінки, цукрового діабету, остеоартрозу, подагри, хронічного панкреатиту, гастроезофагеальної рефлюксної хвороби та онкопатології сечостатевої системи у чоловіків чи гінекологічної сфери і молочної залози у жінок, 8 з яких виявлено в описаному випадку.
Список використаної Літератури
1. Коваленко В.М., Борткевич О.П. (2010) Остеоартроз. Практична настанова, 3-тє вид., допов., зі змінами. МОРІОН, Київ, 608 с.
2. Свінціцький А.С. (2007) Ревматичні паранеопластичні синдроми. Внутрішня медицина, 1(1): 28–34.
3. Сидорова Л.Л., Спаская А.А. и др. (2010) Паранеопластический синдром. Ревматологические маски онкологических заболеваний. Therapia. Укр. мед. вісн., 2(44): 49–56.
4. Цурко В.В. (2011) Паранеопластическая артропатия в клинической практике. Здоров’я України, 2(15): 14.
5. Abie Alias, Ernesto J. Rodriguez, Helen E. Bateman et al. (2012) An Updated Review of Rheumatic Manifestations of Malignancy and Anti-Neoplastic Therapy. Rheumatology and Oncology. Bulletin of the NYU Hospital for Joint Diseases, 70(2): 109–114.
6. Racanelli V., Prete M., Minoia C. et al. (2008). Rheumatic disorders as paraneoplastic syndrome. Autoimmun. Rev., 7(5): 352–358.
Адреса для листування:
Волошина Лариса Олександрівна
58000, Чернівці, пл. Театральна, 2
Буковинський державний медичний університет, кафедра внутрішньої медицини

Leave a comment