ХРОНІЧНА ТОФУСНА ПОДАГРА ТА КОМОРБІДНІСТЬ. ОПИС КЛІНІЧНОГО ВИПАДКУ ТА ОГЛЯД ЛІТЕРАТУРИ
Проценко Г.О., Католик Я.А., Мохната Н.Г., Іванчук О.Р.
Резюме. Вступ. Подагра становить велику економічну та соціальну проблему, оскільки призводить до зниження та втрати працездатності внаслідок інвалідизації, обмеження професійної діяльності, а також підвищує коморбідність, тим самим погіршуючи якість життя пацієнтів. Будь-яка коморбідність зростає у 2–3 рази у пацієнтів із подагрою порівняно з такими без даної патології. Мета. У статті описано клінічний випадок розвитку серцево-судинної патології на фоні хронічного тофусного артриту, наведені результати проведеного лабораторно-інструментального обстеження та можливі варіанти уратзнижувальної терапії для даного пацієнта. Результати дослідження. Подагра в поєднанні із серцево-судинною патологією значно важче піддається медикаментозній корекції. У разі підвищеного рівня сечової кислоти в ранній період захворювання необхідним є призначення адекватних доз уратзнижувальної терапії з подальшим моніторингом рівня сечової кислоти 1 раз на місяць. Висновки. Тофусна подагра — це системний процес. Рання діагностика і лікування подагри попереджують розвиток ускладнень та летальні наслідки. Коморбідні пацієнти (подагра + серцево-судинна патологія + ураження нирок) повинні 1 раз на рік проходити обстеження у ревматолога, кардіолога та нефролога.
DOI: 10.32471/rheumatology.2707-6970.89.17283
УДК-616.72-002.78-036(048.8)
Подагра — хронічне системне захворювання, яке виникає в результаті порушення пуринового метаболізму, що призводить до підвищення рівня сечової кислоти в крові (гіперурикемія) і відкладання натрієвої солі сечової кислоти (урати) у тканинах опорно-рухового апарату та внутрішніх органах із розвитком вторинних реактивних змін. Уратні депозити зумовлюють постійне низькорівневе запалення в тканинах, підвищення запальних маркерів у синовіальній рідині, тканинах суглоба та крові, призводячи в кінцевому підсумку до ерозивно-деструктивного ураження суглобів та формування коморбідності [1]. Результати досліджень, представлені Американським коледжем ревматології (American College of Rheumatology — ACR) у листопаді 2020 р., що охоплювало більше ніж 300 тис. осіб (серед яких 48% — чоловіки, середній вік — 57,1 року, подагру виявлено у 2,2%), підтверджують зростання коморбідності у пацієнтів із подагрою [2].
Тофуси зазвичай виникають після 10 і більше років повторної поліартикулярної подагри, але також можуть відмічатися за відсутності попередніх епізодів [3]. Морфологічно тофуси являють собою щільні рухливі вузлики кремового або жовтуватого кольору, часто з видимою поверхневою васкуляризацією, утворені скупченням уратних кристалів у матриксі ліпідів, білків та мукополісахаридів. Ферменти, такі як матричні металопротеїнази та кістково-резорбтивні остеокласти, що виробляються локально в межах цих тофусів, призводять до прогресуючої ерозії кісток. Формування тофусів можливе практично в будь-яких ділянках тіла та внутрішніх органах. Найпоширенішими локалізаціями тофусів є шкіра, що розташована над суглобами, і вушна раковина. Незвичайні місця включають очі, ніс, гортань, молочні залози та клапани серця [4].
На сьогодні відзначається трансформація уявлення про подагру як про захворювання, обов’язковою ознакою якого є тільки типове ураження суглобів [5, 6].
Подагра — мультиморбідна міждисциплінарна патологія. Це захворювання є одним із компонентів метаболічного синдрому (МС), основне місце у структурі якого займають абдомінальне ожиріння, інсулінорезистентність, дисліпідемія та артеріальна гіпертензія. Також у цих пацієнтів формується підвищена «жорсткість» артерій, що спричиняє розвиток та прогресування атеросклерозу (тяжка форма стенокардії, інфаркт, порушення ритму). Прогноз хворих на подагру з МС (інсулінорезистентністю) менш сприятливий: високий ризик розвитку серцево-судинних катастроф, а також погіршення перебігу подагри (високий ступінь гіперурикемії та схильність до хронізації суглобового синдрому) [7, 8, 9].
Загалом коморбідні захворювання діагностують більше ніж удвічі частіше саме у хворих на подагру. Щодо гендерної схильності до певних супутніх станів, ускладнень чи особливостей терапії, у жінок відзначали більшу поширеність тромбоемболії (6,6%), хронічного обструктивного захворювання легень (3,1%), ожиріння, а також застосування діуретиків. У свою чергу, у чоловіків частіше відмічалися ішемічна хвороба серця (9,4%), фібриляція передсердь (9%), хронічна серцева недостатність (7,7%), інсульт (4,1%) та алкоголізм (5,1%). Подагру та ревматоїдний артрит асоціюють із підвищеною імовірністю інфікування (в 1,51 та 2,04 раза відповідно) та смертності від COVID-19 (в 1,3 та 1,6 раза відповідно) [10].
Тому надзвичайно важливими і відповідальними є підходи як до діагностики, так і до лікування цих коморбідних станів.
Пропонуємо вашій увазі клінічний випадок — поєднання хронічного подагричного артриту з коморбідною серцево-судинною патологією.
Хворий Л., 73 роки. Госпіталізований екстреною медичною допомогою у відділення ендокринної патології та дисліпідемій зі скаргами на задишку при незначному фізичному навантаженні, загальну слабкість, перебої в роботі серця, відчуття грудки в горлі, дискомфорт в ділянці грудної клітки та під лопаткою.
Із анамнезу захворювання відомо, що на подагру хворіє протягом 30 років. Епізодично приймав алопуринол, дієти не дотримувався. На даний момент уратзнижувальну терапію не отримує, періодично (1 раз на місяць) приймає диклофенак для зменшення вираженості больового синдрому.
Вперше звернувся до лікаря з приводу подагри у 1998 р., призначено дієтотерапію, нестероїдні протизапальні препарати, алопуринол. Пацієнт нетривало приймав алопуринол, а згодом припинив прийом препарату з огляду на неефективність. Виписка не представлена.
У 2020 р. проходив лікування в Київській міській клінічній лікарні № 7 з приводу коронавірусної інфекції (позитивний ПЛР-тест 22.10.2020 р.). Під час перебування в стаціонарі встановлений діагноз «негоспітальна двобічна полісегментарна пневмонія середнього ступеня тяжкості». Під час лікування переніс Q-інфаркт міокарда задньо-діафрагмальної ділянки лівого шлуночка (ЛШ) серця.
У зв’язку із посиленням скарг на задишку 29.12.2020 р. було проведено ультразвукове дослідження (УЗД) плевральних порожнин — в правій плевральній порожнині анехогенний випіт (приблизний об’єм 1000 мл), в лівій плевральній порожнині — випіт відсутній.
У 2021 р. госпіталізований у відділення ендокринної патології та дисліпідемій ДУ «ННЦ «Інститут кардіології імені академіка М.Д. Стражеска НАМН України» для уточнення діагнозу та підбору терапії. Діагностовано фібриляцію передсердь з атріовентрикулярною (АV) блокадою ІІІ ст. (синдром Фредеріка) з еквівалентами синкопальних станів. Хворому була показана імплантація штучного водія ритму (ШВР). У зв’язку з необхідністю моніторування стану хворого до операції його переведено у відділення аритмій, де і проведено оперативне втручання і встановлено ШВР.
На момент останньої госпіталізації загальний стан хворого середнього ступеня тяжкості. Скаржився на біль у міжфалангових суглобах кистей, помірну болючість в колінних та ліктьових суглобах. При огляді в проєкції міжфалангових суглобів обох кистей, на променезап’ясткових, ліктьових та колінних суглобах візуалізуються тофуси (найдовший розмір 5–7 см). Пальпаторно в ділянках суглобів округле тверде нерухоме утворення (рис. 1–4).
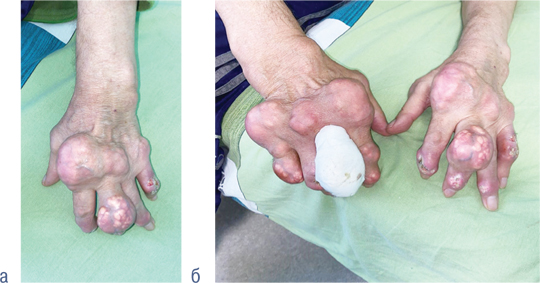
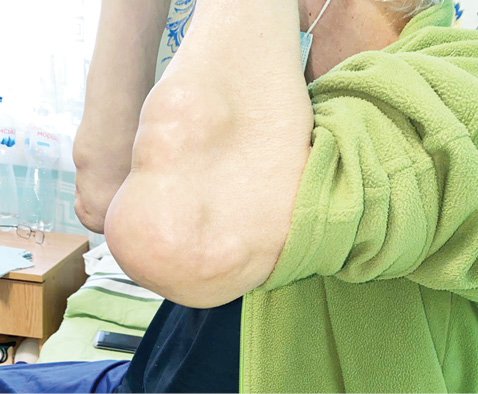
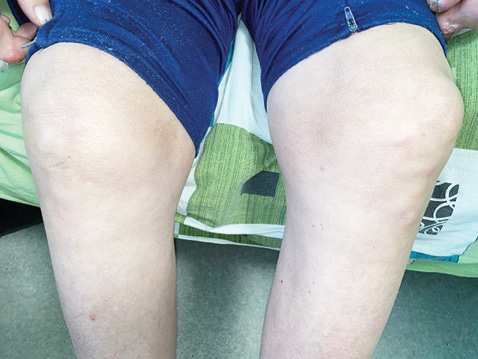
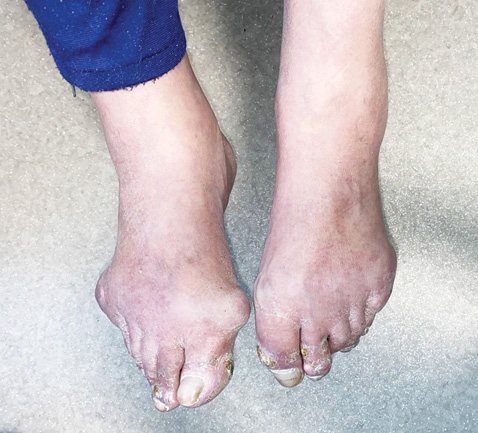
Лабораторні показники
Загальний аналіз крові 4.09.2021 р.: лейкоцити — 8,9·109/л; еритроцити — 5,6·1012/л; гемоглобін — 144 г/л; гематокрит — 47,7%; тромбоцити — 132·109/л; швидкість осідання еритроцитів (ШОЕ) — 4 мм/год.
Загальний аналіз крові 10.12.2021 р.: лейкоцити — 7,5·109/л; лімфоцити — 24,5; моноцити — 6,2; гранулоцити — 69,3; еритроцити — 5,32·1012/л; гемоглобін — 146 г/л; гематокрит — 46%; тромбоцити — 160·109/л; ШОЕ — 7 мм/год.
Загальний аналіз сечі 10.12.2021 р.: кількість — 80,0; колір — солом’яно-жовтий; прозорість — мутна; реакція — 5,0; питома вага — 1030; білок — не виявлено; глюкоза — не виявлено; кетонові тіла — не виявлені; еритроцити 0–1 в/з; лейкоцити 3–4 в/з; епітелій — плоскоклітинний, поодинокий.
Біохімічний аналіз крові (10.12.2021 р.): С-реактивний білок (СРБ) — 5,8мг/л; білірубін загальний — 37 мкмоль/л; білірубін прямий — 9,0 мкмоль/л; аспартатамінотрансфераза (АсАТ) — 24 од.; аланінамінотрансфераза (АлАТ) — 17 од.; тимолова проба — 2,4 год; білок загальний — 72,3 г/л; креатинін — 148 мкмоль/л; сечова кислота — 605 мкмоль/л; альфа-амілаза — 122од./л; глюкоза — 6,4 ммоль/л; холестерин — 3,84 ммоль/л; калій — 4,39 ммоль/л; мозковий натрійуретичний пропептид — 1370,4 пг/мл.
Результати інструментальних методів обстеження
Електрокардіограма (ЕКГ) — 09.12.2021 р.: частота серцевих скорочень (ЧСС) — 60 уд./хв; ЕВС — 57°, зміщена вліво. Невстановлений ритм. Виражені зміни міокарда (V4, V5, V6). Глибокі негативні зубці Т: ТV4=–0,26, ТV5=–0,36, ТV6=–0,26 (Мв).
УЗД нирок 02.08.2021 р.
Права нирка: розташована звичайно, форма нирки звичайна.
Розмір 102х58х43 мм, паренхіма: від 11 до 26 мм. Структура нирки однорідна.
Контури нирки чіткі, рівні.
Ехогенність звичайна.
Серединний комплекс звичайної будови, не визначається подвоєння нирки. Чашково-мискова система (ЧМС) не розширена, лоханка не розширена, не деформована. Верхня третина сечоводу не розширена.
Гіперехогенні включення: визначаються в паренхімі нирок в серединному комплексі ф 3 мм.
Конкременти визначаються в ультразвуковій (УЗ) тіні: (розсіяній) 9х8 мм — в серединному комплексі.
Утворення не визначаються.
Ліва нирка: розташована звичайно, форма нирки звичайна.
Розмір 97х59х38 мм, паренхіма: від 8 до 26 мм.
Структура нирки однорідна.
Контури нирки чіткі, рівні.
Ехогенність звичайна.
Серединний комплекс звичайної будови, не визначається подвоєння нирки. ЧМС не розширена, лоханка не розширена, не деформована. Верхня третина сечоводу не розширена.
Гіперехогенні включення: визначаються в паренхімі нирок в серединному комплексі діаметром 3 мм.
Конкременти визначаються в УЗ-тіні: (розсіяній) діаметром 6 мм; діаметром 5 мм — в серединному комплексі та діаметром 6 мм — в паренхімі.
Утворення не визначаються.
Сечовий міхур: наповнений, об’єм 450 см3; контур рівний, чіткий.
Стінка 1,7 мм, не ущільнена, не потовщена, вміст анехогенний, однорідний, не містить мілких ехопозитивних включень.
Додаткові утворення визначаються на 15 мм від устя лівого сечоводу, в сечовому каналі, гіперехогенні, з акустичною тінню 5х3 мм.
Після сечовиділення звільняється повністю.
Висновок: сечокам’яна хвороба.
ЕхоЕКГ: 22.06.2021 р.
Корінь аорти не розширений, 37 мм.
Висхідний відділ аорти не розширений.
Ліве передсердя: значно розширене 52 мм.
ЛШ: значно розширений, КСР (розмір ЛШ під час скорочення) — 54 мм, КДР (розмір ЛШ в стані спокою) — 6,7 мм, КСО (кінцево-систолічний об’єм) — 145 мл, КДО (кінцево-діастолічний об’єм) — 234 мл.
Міжшлуночкова перегородка: не потовщена, 11 мм.
Задня стінка не потовщена, 11 мм.
Зони гіпокінезії в ділянці задньої, бокової стінки.
Скоротливість міокарда ЛШ значно знижена, фракція викиду — 38%.
Діастолічна дисфункція шлуночка — І типу.
Правий шлуночок: помірно збільшений, 32 мм.
Клапани:
аортальний: 3 стулки, кальциноз лівої, некоронарної стулки, розкриття не повне 13 мм;
мітральний: кальциноз, рух стулок М-подібний, 3 стенози мітрального клапана;
тристулковий: фіброз.
Ознаки легеневої гіпертензії: СПИЛ: 45 мм.
Висновок: виражений кардіосклероз. Комбінована аортальна вада серця з недостатністю 2-го ступеня. Недостатність мітрального клапана ІІ, тристулкового клапана — І ступеня. Дилатація всіх відділів серця, стінки не потовщені. Скоротливість міокарда знижена. Фракція викиду 38%; гіпокінез задньої, бокової ділянки ЛШ. Діастолічна дисфункція ЛШ — порушення.
Лікування: торасемід 10 мг вранці, фуросемід 2,0 мл в/м № 1, ацетилсаліцилова кислота 75 мг ввечері, еналаприл 5 мг, еплеренон 25 мг об 11:00, аторвастатин 40 мг ввечері, низькомолекулярний гепарин 0,4 п/ш 1 р/д, імплантація ШВР.
Діагноз: ішемічна хвороба серця (ІХС): постінфарктний (листопад 2020 р.) кардіосклероз. Постійна форма фібриляції передсердь. CHA2-DS2-VASc 3б. HAS-BLED 2б. Синдром Фредеріка. СН ІІ А ст. NYNA ІІІ. Ризик 4 (дуже високий). Тофусна подагра, стадія загострення з переважним ураженням суглобів кистей, активність ІІ ст., Rcт. ІІІ, ФНС ІІ. СКХ. Геморой.
З урахуванням віку пацієнта старше 65 років, наявності тофусної подагри та супутньої кардіоваскулярної патології, прийому деяких лікарських засобів (діуретики, ацетилсаліцилова кислота) надані наступні лікувальні та трудові рекомендації:
- нагляд кардіолога, ревматолога за місцем проживання;
- дієта з обмеженням продуктів, багатих на пурини, а також тваринних жирів та кухонної солі, швидкозасвоюваних вуглеводів. У раціон необхідно включати більшу кількість харчових волокон;
- у разі гострого подагричного нападу — преднізолон per os по 30–35 мг протягом 5 днів або внутрішньосуглобове введення глюкокортикоїдів пролонгованої дії, зважаючи на наявність серцевої недостатності;
- через кілька днів після пригнічення гострого нападу подагри слід призначити уратзнижувальну терапію фебуксостатом. Лікування починати з мінімальної дози 40 мг/добу з поступовим її підвищенням до 80 мг/добу протягом тривалого часу;
- утримання рівня сечової кислоти у крові нижче межі насичення для урату мононатрію ≤360 мкмоль/л.
Висновки
1. Тофусна подагра — це системний процес.
2. Подагра в поєднанні із серцево-судинною патологією значно важче піддається медикаментозній корекції.
3. У разі підвищеного рівня сечової кислоти в ранній період захворювання необхідним є призначення адекватних доз уратзнижувальної терапії з подальшим моніторингом рівня сечової кислоти 1 раз на місяць.
4. Коморбідні пацієнти (подагра + серцево-судинна патологія + ураження нирок) повинні 1 раз на рік проходити обстеження у ревматолога, кардіолога та нефролога.
5. Рання діагностика і лікування подагри попереджують розвиток ускладнень та летальні наслідки.
СПИСОК ВИКОРИСТАНОЇ ЛІТЕРАТУРИ
- 1. Andrés M., Sivera F., Pascual E. (2014) Rapid Crystal Dissolution in Gout. Is It Feasible and Advisable? Int. J. Clin. Rheumatol., 9(4): 395–401.
- 2. Sumpter N., Cadzow M., So A. et al. (2020) Analysis of Common Gout Comorbidities in the UK Biobank Cohort Reveals Sex-Specific Effects and Genetic Differentiation [abstract]. Arthritis Rheumatol, 72 (suppl. 10). acrabstracts.org/abstract/analysis-of-common-gout-comorbidities-in-the-uk-biobank-cohort-reveals-sex-specific-effects-and-genetic-differentiation/.
- 3. Andrés M., Sivera F., Pascual E. (2014) Rapid Crystal Dissolution in Gout. Is It Feasible and Advisable? Int. J. Clin. Rheumatol., 9(4): 395–401.
- 4. Bardin T. (2019) Chapter 4 — Tophi: Clinical and Biological Features, Editor(s): Naomi Schlesinger, Peter E. Lipsky, Gout, Elsevier: 37–46. doi.org/10.1016/B978-0-323-54823-6.00004-X.
- 5. Quist S.R., Quist J., Gollnick H.P. (2018) Chapter 48. Deposition Diseases, Dermatology: 2-Volume Set, Elsevier: 764–772.
- 6. Логинова Т.К., Шостак Н.А. (2005) Эволюция представлений о подагре. Клин. Геронтология, 4: 22–26.
- 7. Мухин Н.А. (1999) Многоликая подагра. Врач, 5: 4–11.
- 8. Логинова Т.К., Шостак Н.А., Поскребышева А.С. (2004) Порочный круг — гиперурикемия, подагра и сердечно-сосудистые заболевания. Врач, 4: 10–11.
- 9. Johnson R.J., Kang D.H., Feig D. et al. (2003) Is there a pathogenetic role for uric acid in hypertension and cardiovascular and renal disease? Hypertension, 41: 1183–1199.
- 10. Niskanen L.K., Laaksonen D.E., Nyyssonen K. et al. (2004) Uric acid level as a risk factor for cardiovascular and all-cause mortality in middle-aged men: a prospec- tive cohort study. Arch. Intern. Med., 164(14): 1546–1551.
- 11. Drivelegka P., Sigurdardottir V., Svärd A. et al. (2018) Comorbidity in gout at the time of first diagnosis: sex differences that may have implications for dosing of urate lowering therapy. Arthritis Res Ther 20, 108. Doi.org/10.1186/s13075-018-1596-x.
Адреса для листування:
Проценко Галина Олександрівна
03680, Київ, вул. Святослава Хороброго, 5
ДУ «ННЦ «Інститут кардіології, клінічної та регенеративної медицини імені академіка
М.Д. Стражеска» НАМН України»
E-mail: g_protsenko@yahoo.com

Leave a comment