Ятрогенний фактор при захворюваннях, зумовлених спадковою схильністю
Резюме. Резюме. У публікації автори розкривають роль ятрогенного фактора при захворюваннях колінного суглоба, зумовлених спадковою схильністю. Використовуючи свій досвід численних досліджень цієї патології, автори показують, що як гіпо-, так і гіперкорекція, під час оперативного втручання негативно впливають на подальший перебіг захворювання.
В статье «Причинність та її роль у генезисі руйнування суглобів при захворюваннях, зумовлених спадковою схильністю (на моделі колінного суглоба)» [13] нами выделены пять факторов генезиса заболеваний суставов, обусловленных наследственной предрасположенностью. Одним из этих факторов является ятрогенный. На его роли мы и хотим остановиться в данной работе.
Термин «ятрогения» был введен немецким психиатром Освальдом Бумке в работе «Врач как причина душевных расстройств» [17] в 1925 г. (на русский язык эта статья никогда не переводилась), а в русскоязычной медицинской литературе был впервые использован в работах таких психиатров и терапевтов, как Ю.В. Каннабих [6, 7], Р.А. Лурия [9,10] и К.И. Платонов [11].
По определению, данному в довоенном издании Большой медицинской энциклопедии, ятрогения — это «термин, обозначающий отрицательное воздействие врача на больного, когда вместо терапевтического эффекта у больного создаются представления, усугубляющие его болезненное состояние, или образуется психологический комплекс новой болезни» [15]. Также ятрогения характеризуется как «отрицательная психотерапия» [7]. Начиная с довоенного периода и вплоть до 1970-х годов, этот термин продолжали использовать преимущественно для обозначения психогенных болезней, возникающих от неосторожного высказывания врача [8].
В настоящее время термин используют расширительно, и согласно МКБ-10, ятрогения понимается как любые нежелательные или неблагоприятные последствия профилактических, диагностических и лечебных вмешательств либо процедур, которые приводят к нарушениям функций организма, ограничению привычной деятельности, инвалидизации или смерти; осложнения медицинских мероприятий, развившиеся в результате как ошибочных, так и правильных действий врача [8]. Иными словами, ятрогения в современном употреблении этого термина понимается как «брак медицинской работы»[12]. Тем не менее, наряду с таким расширительным толкованием, ятрогенное заболевание в современной медицине продолжает рассматриваться традиционно, то есть как заболевание, «обусловленное неосторожными высказываниями или поступками врача (или другого лица из числа медицинского персонала), неблагоприятно воздействующими на психику больного» [14].
Особой разновидностью врачебных ошибок следует считать ятрогенные болезни. Результаты анкетирования врачей, проведенные В.В. Сергеевым и С.О. Захаровым, показали, что 25% из них считают, что термин «врачебные ошибки» надо заменить на ятрогению [1].
Диагностическую ятрогению отмечают в 20% случаев, лечебную — в 56% [1].
Ятрогенные болезни, как и врачебные ошибки, в целом трактуются разными авторами по-разному. Одни авторы сюда включают все осложнения и неблагоприятные исходы, вплоть до умышленных действий, неосторожных действий, то есть преступлений. Другие — только за то, чтобы исключить из понятия вышеуказанные правонарушения, а считать, что ятрогения и ошибки возникают от неопытности и недостаточного умения, без всякого умысла, хотя и вызывают новые болезни или ухудшают течение имевшихся.
Цель данной работы — выяснение роли ятрогенного фактора для течения заболеваний суставов, обусловленных наследственной предрасположенностью.
Считаем, что ятрогенные болезни являются разновидностью врачебных ошибок. В этом отношении мы согласны с определением ятрогении, приведенным Ю.Д. Сергеевым и С.В. Ерофеевым: «Ятрогения — это причинение вреда здоровью пациенту, находящееся в прямой или косвенной связи с проведением диагностических, лечебных, профилактических или реабилитационных мероприятий».
А.В. Шапошников различает сферы и этапы ятрогении. Он считает целесообразным различать диагностическую, лечебно-профилактическую, тактико-стратегическую, информационную и организационную ятрогенные сферы [1].
Для заболеваний суставов, обусловленных наследственной предрасположенностью, можно выделить два вида ятрогенных причинных факторов (рис. 1):
- гипокоррекция, после которой остается излишнее нарушение нагружения;
- гиперкоррекция, при которой производится коррекция той или иной степени с обратным знаком (таблица).
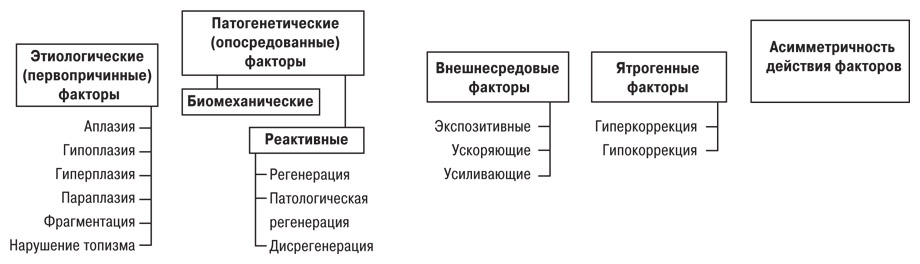
Рис. 1. Причинные факторы генезиса наследственно предрасположенных заболеваний
| Виды коррекции | Тибиофеморальное сочленение | Феморопателлярное сочленение |
|---|---|---|
| Гипокоррекция | 1) неустраненный варус, вальгус; 2) удаление внутреннего мениска при варусной деформации без коррекции деформации или наружного при вальгусной деформации |
Уменьшение объема оперативных вмешательств (невыполнение при показаниях перемещения бугристости, укрепления связочного аппарата) |
| Гиперкоррекция | Вальгус >8° | Увеличение объема оперативных вмешательств (выполнение перемещения бугристости не по показаниям, укрепление внутреннего отдела) |
Как свидетельствуют наши наблюдения, эти две ситуации являются ненормальным явлением и могут привести лишь к временному улучшению состояния больного.
Силовой дисбаланс в суставе остается причиной разрушения, а соответственно, воспалительно-дистрофического процесса с хроническим течением.
Примером ятрогенных деформаций может быть гиперкоррекция варусной деформации с созданием вальгусного угла >8°. Приводим наблюдение.
Наблюдение. Ш.Е.И., 1930 г.р., и.б. № 64063.
Обратилась в клинику ГУ «Институт патологии позвоночника и суставов им. М.И. Ситенко НАМН Украины» (ИППС) в 2002 г.(возраст — 72 года) после 10 лет болезни. Беспокоили боль в правом коленном суставе, ограничение сгибания. Был установлен диагноз: двусторонний варусный гонартроз III–IV ст. с болевым синдромом (рис. 2).
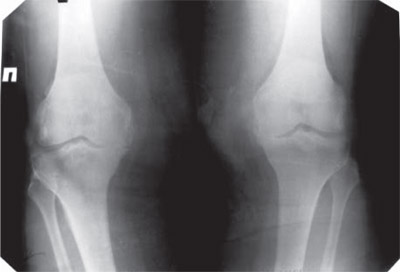
Рис. 2. Фотоотпечатки рентгенограмм больной Ш.Е.И., и.б. № 64063: прямая проекция коленных суставов
12.02.2002 г. произведена высокая вальгизирующая полуцилиндрическая остеотомия правой большеберцовой кости с фиксацией стержневым аппаратом (рис. 3).
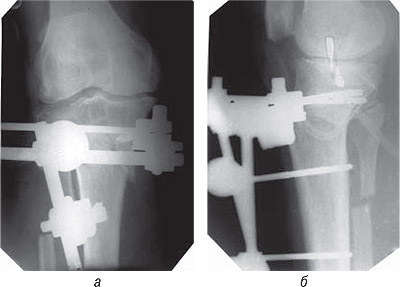
Рис. 3. Фотоотпечатки рентгенограмм больной Ш.Е.И., и.б. № 64063, после операции: а) прямая проекция; б) боковая проекция
Через 3 мес произведен демонтаж стержневого аппарата (рис. 4).
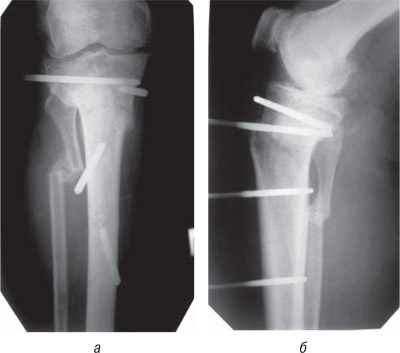
Рис. 4. Фотоотпечатки рентгенограмм больной Ш.Е.И., и.б. № 64063, после демонтажа стержневого аппарата: а) прямая проекция; б) боковая проекция
10.01.2004 г. произведена диагностическая артроскопия. Выполнен дебридмент сустава.
Менее чем через год, 10.11.2005 г., произведена диагностическая артроскопия и парциальная резекция внутреннего мениска правого коленного сустава.
После демонтажа аппарата ось правой нижней конечности была правильная. Однако со временем появилась вальгусная деформация (рис. 5).
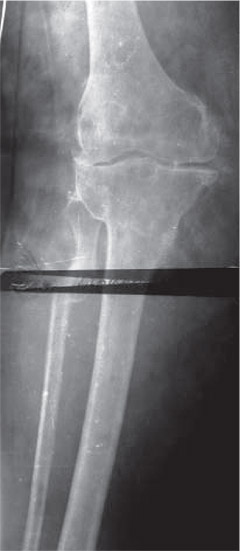
Рис. 5. Фотоотпечатки рентгенограмм больной Ш.Е.И., и.б. № 64063, после демонтажа стержневого аппарата: прямая проекция
В данном случае варусный гонартроз переведен в вальгусный. Произошел дисбаланс сил, что не улучшило течения заболевания. Развитие реактивного процесса в суставе продолжалось. Больной показано протезирование коленного сустава. Протезирование в данном случае сложное. Деформацию надо перевести в нормокоррекцию, а затем протезировать правый коленный сустав. Данное наблюдение показывает, что при оперативном вмешательстве коррекцию-деформацию надо производить точно, коррекция как со знаком плюс, так и со знаком минус плохо влияет на течение заболевания.
При варусной деформации удаление медиального мениска увеличивает деформацию. Это факт отражен как в литературе [16, 18], так и в наших исследованиях [2–5].
Повреждение мениска в этой ситуации ошибочно рассматривается как травматическая патология, при этом во внимание не принимается роль фактора дисбаланса сил [5].
Наблюдение. Ш.В.И., 52 года, и.б. № 70252. Считает себя больным более 10 лет, беспокоила периодическая боль в коленных суставах, сильнее — в правом, усиливающаяся при физической нагрузке. В связи с чем в 2004 г. в Центральной районной больнице по месту жительства произведена паракапсулярная резекция внутреннего мениска правого коленного сустава. Ухудшение состояния отмечает с марта 2005 г. (через 9 мес после менискэктомии). При обращении в ИППС произведено дообследование больного, выполнены рентгенограммы обоих коленных суставов стоя (рис. 6).
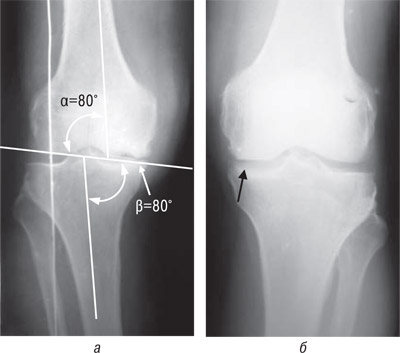
Рис. 6. Фотоотпечатки рентгенограмм больного Ш.В.И., и.б. № 70252, до операции: а) прямая проекция правого коленного сустава (сужение суставной щели в медиальном отделе, костно-хрящевой дефект на медиальном мыщелке бедра, состояние после удаления внутреннего мениска); б) прямая проекция левого коленного сустава (сужение суставной щели в медиальном отделе)
Установлен диагноз: Двусторонний варусный гонартроз II–III ст. Киста Бейкера справа. Состояние после удаления внутреннего мениска правого коленного сустава (2004 г.). Последствия болезни Кенига справа. 24.11.2005 г. — удаление кисты Бейкера справа (ИППС). Через 2 нед (после снятия швов), в связи с варусной деформацией на уровне коленного сустава (угол 10°) 07.12.2005 г. произведены резекция участка малоберцовой кости, высокая полуцилиндрическая вальгизирующая (угол 5°) остеотомия правой большеберцовой кости (рис. 7).
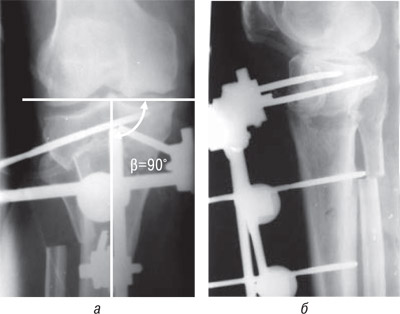
Рис. 7. Фототпечатки рентгенограмм больного Ш.В.И., и.б. № 70252 (операция: корригирующая остеотомия правой большеберцовой кости с фиксацией стержневым аппаратом). β — базиснобольшеберцовый угол
Через 3 мес больной ходит без посторонней опоры, произведен демонтаж стержневого аппарата. Сохраняется угол 4° вальгуса на уровне коленного сустава.
Суставная щель внутреннего отдела коленного сустава расширилась, на медиальном мыщелке костно-хрящевой дефект. Назначена медикаментозная терапия хондромодуляторами с целью закрытия хрящевого дефекта на внутреннем мыщелке большеберцовой кости. В данном случае произведено эффективное, но не радикальное вмешательство. Нам удалось существенно изменить ситуацию к лучшему. Но остался хрящевой дефект на внутреннем мыщелке большеберцовой кости. Нормальная функция сустава в этой ситуации возобновляется и на определенное время (порой на десятки лет) сохраняется.
У больного варусный гонартроз был до удаления внутреннего мениска, о чем свидетельствует варусный артроз на другой ноге. Оперативное вмешательство на мениске ухудшило ситуацию в правом коленном суставе — увеличилась варусная деформация на уровне коленного сустава. Было целесообразным до оперативного вмешательства выполнить рентгенограммы коленных суставов стоя, чтобы тактика оперативного лечения была построена правильно, а именно: одновременно с удалением мениска (если повреждение его было доказано) произвести корригирующую (вальгизирующую) остеотомию большеберцовой кости. Данное наблюдение иллюстрирует непрямой менискогенный синдром, обусловленный наследственной предрасположенностью (МСОНП). На левом коленном суставе рекомендована корригирующая остеотомия левой большеберцовой кости.
К гиперкоррекции ятрогенного характера мы относим ситуацию, когда выполняется больший объем оперативного вмешательства, чем показан.
Наблюдение. Т.Н.С., 35 лет, и.б. № 58467.
19.12.1997 г. упала на работе. Со слов больной, во время падения что-то «хрустнуло» в правом коленном суставе. Во время обследований объем движений в правом коленном суставе — 5–30°. При поступлении в ИППС выполнены рентгенограммы в трех проекциях (рис. 8, 9).
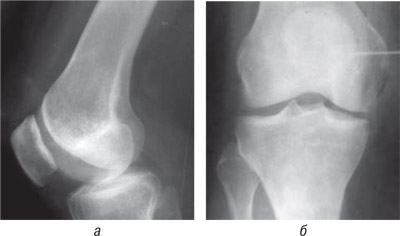
Рис. 8. Фотоотпечатки больной Т.Н.С., и.б. № 58467: а) боковая проекция; б) прямая проекция до операции

Рис. 9. Фотоотпечатки больной Т.Н.С., и.б. № 58467: аксиальная проекция: γ – межфасеточный угол надколенника; δ — угол блока бедренной кости
Ось правой нижней конечности правильная, суставная щель правого коленного сустава расположена горизонтально к оси конечности. На аксиальных рентгенограммах: острый блок бедренной кости (угол 120°), закрытый пателлофеморальный угол, латерализация бугристости большеберцовой кости >7°.
Для уточнения диагноза больной выполнена артропневмография (рис. 10). На артропневмограммах — признаки повреждения внутреннего мениска.
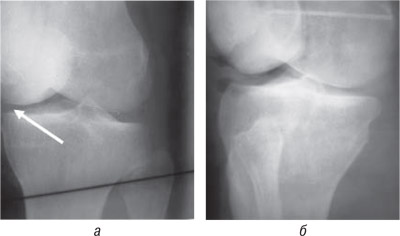
Рис. 10. Фотоотпечатки артропневмограмм больной Т.Н.С., и.б. № 58467: признаки повреждения внутреннего мениска правого коленного сустава
Обследовав больную, был установлен диагноз: дисплазия коленных суставов, непрямой МСОНП (синдром нарушения нагружения феморопателлярного сочленения), повреждение внутреннего мениска правого коленного сустава), блок правого коленного сустава.
05.02.1998 г. больной произведена паракапсулярная резекция внутреннего мениска правого коленного сустава. После устранения блока коленного сустава выполнена реконструкция разгибательного аппарата — латеральное освобождение надколенника, медиализация большеберцовой кости, обработка надколенника по Приди. Интраоперационно — свободное хрящевое внутрисуставное тело, поврежденный задний рог внутреннего мениска. Хондромаляция надколенника III ст. (рис. 11).
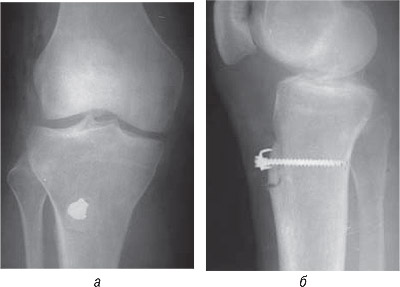
Рис. 11. Фотоотпечатки рентгенограмм больной Т.Н.С., и.б. №58467, после операции
Через 7 мес было произведено удаление шурупа с бугристости большеберцовой кости справа. В 2003 г. проведен курс консервативного лечения хондропротекторами. Больную периодически беспокоила боль в правом коленном суставе. В 2005 г. проведен повторный курс консервативного лечения хондропротекторами. Через 7 лет после операции сохраняется ретропателлярный артроз. В тибиофеморальном сочленении артрозных изменений нет (рис. 12).
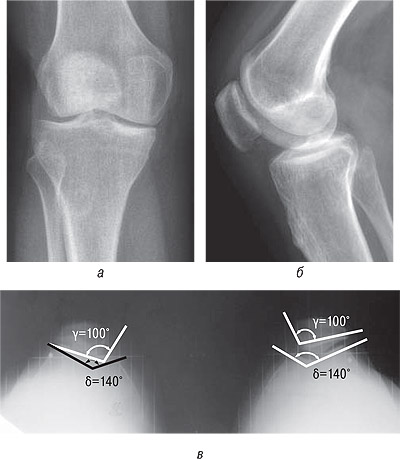
Рис. 12. Фотоотпечатки рентгенограмм больной Т.Н.С., и.б. № 58467 (7 лет после операции): а) прямая проекция; б) боковая проекция; в) аксиальная проекция. γ — межфасеточный угол надколенника; δ — угол блока бедренной кости
Оперативное вмешательство на мениске без сопутствующей патологии в тибиофеморальном сочленении не способствует развитию артрозных изменений в этом сочленении.
У данной пациентки дисплазия коленных суставов, а именно синдром латеральной гиперпрессии надколенников. На этапе планирования оперативного лечения был принят план — перемещение бугристости большеберцовой кости. Оценивая ситуацию ретроспективно, мы считаем, что возможно было ограничиться латеральным релизом. В развитии артроза феморопателлярного сочленения ІІ ст. справа нельзя исключить влияние и агрессивного оперативного вмешательства.
Диагноз: Дисплазия коленных суставов. Синдром нарушения нагружения феморопателлярного сочленения. Состояние после оперативного лечения. Феморопателлярный артроз II ст.
Выводы
Таким образом, на основе многочисленных исследований заболеваний суставов, обусловленных наследственной предрасположенностью, нами раскрыты особенности ятрогенного фактора при этой патологии. На основе развития генезиса заболеваний суставов, обусловленных наследственной предрасположенностью, показано, что как гипо-, так и гиперкоррекция во время оперативного вмешательства оказывают отрицательное действие на дальнейшее течение заболевания.
список использованной Литературы
1. Акопова В.И., Маслова Е.Н. (2006) Страдания Гиппократа, Приазовский Край, Ростов-на-Дону.
2. Бабуркина Е.П. (2012) Патология менисков коленного сустава (генезис, лечебно-диагностическая тактика). Крокус, Харьков, 222 с.
3. Бабуркина Е.П., Карпинская Е.Д. (2011) К вопросу о патологии менисков в условиях фронтальных деформаций. Ортопедия, травматология и протезирование, 3: 100–103.
4. Бабуркина Е.П. (2014) Патология менисков коленного сустава (генезис, лечебно-диагностическая тактика). 2-е изд. доп., LAP LAMBERT Academik Publishing Saarbrucken, Deutschland, Германия, 268 с.
5. Бабуркина Е.П., Лурье З.Я. (2007) Биомеханические аспекты нагружения менисков коленного сустава (на основе математической модели). Медицина, 2(17): 49–54.
6. Каннабих Ю.В. (1929) К профилактике одной из форм реактивной (иатрогенной) депрессии. В кн.: Профилактика нервных и психических заболеваний. Под ред. Давыденков С.Н., Розенштейн Л.М. Издательство Мосздравотдела, Москва, с. 75–88.
7. Каннабих Ю.В. (1928) Врач как причина болезни БМЭ, т. 5, с. 677–678.
8. Лысенко В.М., Лысенко О.В., Зарецкий М.М. и др. (2009) К вопросу o ятрогенных заболеваниях. Науч. вестн. Нац. мед. ун-та им. А.А. Богомольца, с. 164–169.
9. Лурия Р.А. (1928) Врач и психогенез некоторых заболеваний внутренних органов. Казан. мед. журн., 1: 49.
10. Лурия Р.А. (1935) Внутренняя картина болезней и иатрогенные заболевания. Биомедгиз, Москва, 96 с.
11. Платонов К.И. (1930) Слово как физиологический и лечебный фактор. В кн.: Психотерапия. Сб. статей под ред. проф. К.И. Платонова. Труды Государственного психоневрологического института Народного комиссариата здравоохранения УССР. Государственное издательство Украины, Харьков.
12. Платонов К.К. (1981) Краткий словарь системы психологических понятий: Учеб. пособие. Высшая школа, Москва, 175 с.
13. Сіменач Б.І., Бабуркіна О.П. (2012) Причинність та її роль у генезисі руйнування суглобів при захворюваннях, зумовлених спадковою схильністю (на моделі колінного суглоба). Укр. ревматол. журн., 2(48): 37–41.
14. Энциклопедический словарь медицинских терминов (1982) Советская энциклопедия, Т. 1, Москва, с. 385.
15. Ятрогенный (иатрогенный) (1936) БМЭ, т. 35, с. 816.
16. Ayral X., Bonvarlet J.P., Simonnet J. (2003) Influence of medial meniscectomy on tibiofemoral joint space width. Osteoarthritis Cartilage, 1: 285—289.
17. Bumke O. (1925) Der Arzt als Ursache seelischer Störungen. Deutsche Medizinische Wochenschrift, 51(1): 3.
18. Cooper С., Alindon Т.Mc. et al. (1994) Related Articles Mechanical and constitutional risk factors for symptomatic knee osteoarthritis: differences between medial tibiofemoral and patellofemoral disease. J. Rheumatic, 21: 307—313.
Адрес для переписки:
Бабуркина Елена Павловна
61024, Харьков, ул. Пушкинская, 80
ГУ «Институт патологии позвоночника и суставов
им. М.И. Ситенко НАМН Украины»

Leave a comment